

Editorial: Hospital Metropolitano
ISSN (impreso) 1390-2989 - ISSN (electrónico)2737-6303
Edición: Vol. 29 Nº 2 (2021) Abril - Junio
DOI: https://doi.org/10.47464/MetroCiencia/vol29/3/2021/24-31
URL: https://revistametrociencia.com.ec/index.php/revista/article/view/211
Pág: 23-31
Juan Francisco Lasso Fernández de Córdova1 , María Paz Lasso Cisneros1
, María Paz Lasso Cisneros1
Servicio de Neurocirugía, Axxis Hospital; Quito - Ecuador1
Introducción: Durante las últimas décadas, la cirugía de columna ha experimentado avances técnicos y tecnológicos considerables. La cirugía endoscópica de columna presenta ventajas frente a la cirugía abierta de columna ya que permite un menor tiempo de hospitalización, menor manipulación de tejidos blandos, menor volumen de sangrado, menor tasa de infección del sitio quirúrgico, disminución del tamaño de la herida quirúrgica y deambulación temprana; por estos motivos se ha convertido en una técnica práctica y mínimamente invasiva para la descompresión de hernia discal y de estenosis espinal. Metodología: Se estudiaron retrospectivamente 198 pacientes que fueron sometidos a cirugía mínimamente invasiva de columna espinal lumbar. Resultados: Se estudiaron 130 pacientes de estenosis espinal y 68 de hernia discal, observándose buena respuesta evaluada con los criterios modificados de Macnab como excelente en el 91% de los varones y en el 95% de las mujeres. La complicación encontrada fue fístula de LCR en el 6% de varones y en el 4% de mujeres. La estadía hospitalaria fue en promedio 3 días y hubo reducción de costos de 42% frente a cirugía abierta de columna. Conclusiones: La cirugía mínimamente invasiva mediante técnicas neuroendoscópicas es una excelente alternativa para el tratamiento de patología degenerativa de columna espinal ya que presenta una buena respuesta evaluada con los criterios de Macnab y tiene una tasa de complicaciones menor que la cirugía abierta de columna.
Palabras claves: Cirugía mínimamente invasiva de columna, neuroendoscopía, columna vertebral, estenosis espinal, hernia discal.
Introduction: During the last decades, neurosurgery has experienced considerable technological and technical advances. Endoscopic spine surgery presents numerous advantages compared to open spine surgery: it allows shorter hospitalization time as well as less soft tissue manipulation, less bleeding volume, less infection rate in the surgical area, shorter surgical wound, early recovery for movement. These are the reasons for which this technique has become handier and minimally invasive for decompressing herniated disc and treating spinal stenosis. Metodology: The procedures performed in 198 patients who were intervened by the lumbar spine minimally invasive technique were studied retrospectively. Results: 130 patients with spinal stenosis and 68 with herniated discs were studied, the results observed were a good evaluated response according to modified Macnab criteria: 91% in men and 95% in women were excellent. In the 6% of men and 4% of women, the complication found was CSF fistula. The average hospital stay was of three days, presenting a 42% cost reduction compared to open spine surgery costs. Conlusions: Minimally invasive surgery through neuroendoscopic techniques has proved to be an excellent option when treating degenerative spinal column pathologies, since it presents good results with the Macnab criteria and has a lower complication rate, compared to open spine surgery.
Keywords: Minimally invasive spine surgery, neuroendoscopy, spine, spinal stenosis, herniated disc.
| Juan Lasso Fernández de Córdova: | https://orcid.org/0000-0002-1932-6348 |
| María Paz Lasso Cisneros: | https://orcid.org/0000-0003-0545-5103 |
| Correspondencia: | Manuel Eduardo Munaico Abanto |
| Teléfonos: | +593 999463357 |
| e-mail: | juanflasso@yahoo.com |
INTRODUCCIÓN
Durante las últimas décadas, la cirugía de columna ha experimentado avances técnicos y tecnológicos considerables. La cirugía de columna mínimamente invasiva (CMMI) ha ganado interés como una alternativa viable a la cirugía abierta con beneficios adicionales que incluyen una menor manipulación de tejidos blandos, menor pérdida de sangre, menores tasas de infección del sitio quirúrgico, mejor estética y deambulación temprana. De las numerosas formas de CMMI, hay tres técnicas empleadas en la actualidad que merecen una consideración especial: percutánea, tubular y endoscópica. Cada una confiere sus propias ventajas y desventajas1.
En 1934, Mixter y Barr describieron por primera vez la fisiopatología de la radiculopatía lumbar; desde entonces, cada generación subsecuente de cirujanos de columna ha hecho contribuciones al tratamiento quirúrgico de la radiculopatía lumbar para disminuir el trauma de los músculos paraespinales, mejorar la visualización de elementos neurales, y reducir el tamaño de la incisión2. Después, Dandy describió por primera vez una laminectomía completa y remoción transdural del fragmento de disco. Posteriormente, Scoville y Williams realizaron perfeccionamientos que dieron lugar a la actual técnica de laminoforaminotomía y microdiscectomía3. En 1977, la introducción del microscopio operatorio por Caspar y Yarsaguil, mejoró la visualización y redujo la exposición necesaria para realizar la cirugía de manera segura. En 1997, Foley introdujo una serie de dilatadores concéntricos para acceder a la columna lumbar. Esta técnica minimiza el tamaño de la incisión, evita las estructuras de la línea media y la remoción muscular. El principio de un retractor tubular montado en la mesa es que disminuye la interfase músculo-retractor, la cual puede disminuir las molestias postoperatorias y la subsecuente atrofia muscular. Desde entonces, la técnica de la cirugía mínimamente invasiva para disectomía lumbar se ha continuado perfeccionando y se ha hecho más común entre los cirujanos4.
Materiales y métodos
Realizamos un estudio retrospectivo de 5 años de los pacientes sometidos a cirugía endoscópica de columna en entidades hospitalarias públicas y privadas. Se incluyeron todos los pacientes que requirieron cirugía endoscópica de columna, se excluyeron los pacientes que requirieron cirugía abierta de columna.
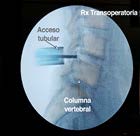
Figura 1. Imagen de acceso tubular.
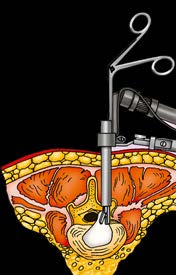
Figura 2. Acceso a disco herniado a través de retractor tubular.
Para la cirugía de hernia discal se posiciona al paciente en decúbito prono con la columna flexionada para abrir de manera óptima el espacio interlaminar. Se ubica la pinza para el retractor montado en la mesa del lado opuesto al de la operación. Para la incisión, la línea media es marcada palpando los procesos espinosos, el nivel es aproximado palpando los puntos de referencia óseos y se hace una marca a 1,5 cm de distancia desde la línea media. Antes de realizar la incisión, se introduce un clavo de Kishner de 2 mm de diámetro como guía hacia la unión de la lámina vertebral con la apófisis articular ipsilateral para confirmar el nivel con imagen fluoroscópica lateral. Luego, se marca una incisión vertical de 2,5 cm. Se infiltra la marca de la incisión con anestésico local de lidocaína-buvicaína con epinefrina superficialmente y profundo dentro de la capa muscular para minimizar el sangrado y controlar el dolor postoperatorio. Se realiza la incisión, se divide la fascia 2,5 cm con electrocauterio y se introduce el primer dilatador dentro de la unión laminofacetaria. Para optimizar la posición del primer dilatador, se palpa la anatomía ósea en la vecindad inmediata con el dilatador. Una vez que la guía fluoroscópica confirma el nivel, dilatadores secuenciales de tamaño incremental son introducidos hasta alcanzar el tamaño deseado. Cuando la profundidad del canal de trabajo es menor a 5 cm se usa un tubo de 14 mm de diámetro, cuando la profundidad es mayor de 5 cm, un tubo de 16 mm y cuando es una reoperación, un tubo de 18 mm. Luego se ancla el retractor tubular y se confirma con imagen fluoroscópica que la trayectoria del tubo es paralela al espacio del disco (Figura 1). Se introduce el neuroendoscopio y se utiliza una cureta en forma de bayoneta para palpar la cara inferior de la lámina y la faceta medial.
Imágenes de la técnica quirúrgica
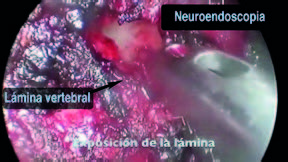
Laminectomía
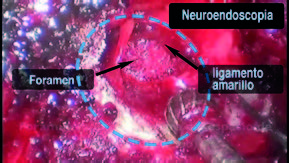
Flavectomía
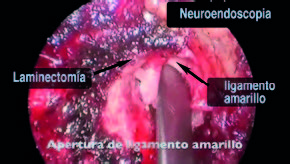
Incisión del ligamento anular
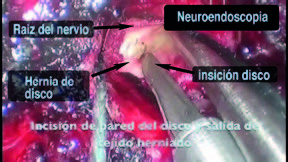
Foraminectomía
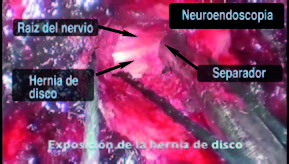
Exposición de hernia de disco

Resección de hernia de disco
Con la anatomía ósea claramente expuesta, la cara inferior de la lámina rostral y la faceta medial son removidos con un microfresador hasta llegar al ligamento amarillo. La delgada capa de músculo sobre el ligamento amarillo que está caudal al trabajo óseo es removida. De esta forma, el ligamento amarillo que cubre el saco dural lateral y la raíz nerviosa afectada es expuesto. Las fibras del ligamento amarillo son divididas longitudinalmente con un disector Penfield 4 hasta que se accede al canal, evidenciado por la visualización de la grasa epidural y el saco dural. Un gancho de nervio de ángulo recto es pasado por debajo del ligamento para asegurar que la duramadre es adecuadamente liberada del ligamento. El ligamento amarillo es resecado pasando una pinza de Kerrison de 2 mm angulada dentro del ligamento dividido y recortando la lámina. Una vez resecado el ligamento amarillo, e identificado el aspecto lateral del saco dural, la duramadre es retraída con cuidado hasta que el hombro de la raíz nerviosa que atraviesa es identificado. Con un disector Penfield 4 la raíz nerviosa es cuidadosamente movilizada y un plano es establecido entre la raíz nerviosa y la herniación del disco. Una vez el hombro de la raíz nerviosa es adecuadamente expuesto y movilizado, se utiliza un retractor de succión para retraer la raíz nerviosa medialmente, exponiendo el espacio del disco. Una vez el espacio del disco es despejado, y la duramadre y raíz nerviosa son retraídas de manera segura medialmente, se protege el saco dural mediante cotonoides (Jhonson & Jhonson®). Un bisturí bayonetado es utilizado para realizar una anulotomía. Una vez la herniación de disco es removida mediante una pinza de disco Rongeur (Figura 2) el retractor de succión es retirado y el nervio es examinado para evaluar si se ha realizado una adecuada descompresión. Una vez la descompresión es completa y una adecuada hemostasia es lograda a nivel de la laminoforaminotomía, se coloca un injerto autólogo de grasa, el brazo montado en la mesa es aflojado, el retractor tubular es lentamente retirado bajo visualización directa y cualquier tejido blando sangrante es cauterizado con electrocauterio. La fascia es cerrada con sutura absorbible, el tejido celular subcutáneo es aproximado con suturas absorbibles y los bordes de la piel son aproximados con una pequeña sutura continua absorbible. Finalmente, se colocan steri-strips sobre la incisión y el paciente es ubicado decúbito supino y despertado de la anestesia2,17.
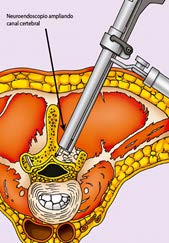
Figura 3. Cirugía de estenosis espinal, abordaje bilateral.
Para la estenosis espinal se utilizó la técnica quirúrgica descrita por Armin10 (Figura 3) en la cual usando sistema (Storz Easy go®) iniciamos con incisión cutánea paramedial de 2,5 cm de longitud a 1,5 cm de distancia de la línea media, con acceso uniportal para dos segmentos bilaterales; se realiza apertura de la fascia aponeurótica de 2,5 cm de longitud; mediante control fluoroscópico se introduce como guía un clavo de Kishner de 2 mm de diámetro hacia la unión de la lámina vertebral con la apófisis articular ipsilateral a la incisión, luego se pone dilatadores tubulares sobre la guía, se coloca la camisa de trabajo y una óptica de 2,5 mm angulada a 30 grados. Se expone la lámina y ligamento amarillo mediante una pinza de disco, se realiza una laminectomía unilateral parcial de vertebras colindantes al espacio interlaminar, se realiza microfresado del tercio interno de articulación fascetaria ipsilateral, se realiza la apertura del ligamento amarillo, foraminectomía ipsilateral con Kerringson de 2 mm angulada, fresado de cara interna de lámina contralateral previa identificación y protección de saco dural y raíz contralateral mediante cotonoides (Jhonson & Jhonson®), fresado del tercio interno de la articulación fascetaria contralateral, foraminectomía contralateral con Kerringson de 2 mm angulada, colocación de injerto de grasa autólogo, control de hemostasia y síntesis por planos9.
Todos los pacientes fueron controlados en el transoperatorio con monitoreo neurofisiológico con potenciales evocados y electromiografía4.
Resultados
Del estudio retrospectivo de 198 pacientes que fueron sometidos a cirugía mínimamente invasiva de columna espinal lumbar, 130 fueron de estenosis espinal y 68 de hernia discal. Observamos buena respuesta evaluada con los criterios modificados de Macnab como excelente en el 93% de pacientes, 91% de los varones y 95% de las mujeres (Figura 1). La complicación encontrada fue fístula de LCR en el 6% de varones y 4% de mujeres (Figura 2). La estadía hospitalaria fue en promedio de 3 días y una reducción de costos de 42% frente a cirugía con instrumentación convencional de columna.
Tabla 1. Evaluación mediante escala de Macnab.
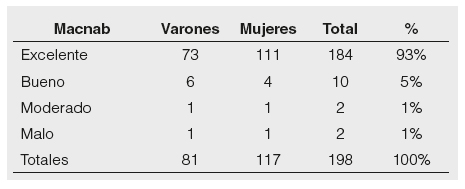
Gráfico 1. Respuesta a la cirugía.
Tabla 2. Total de complicaciones.

Gráfico 2. Complicaciones.

Discusión
La cirugía endoscópica de la columna se ha convertido en una técnica práctica y mínimamente invasiva para la descompresión de hernia discal o estenosis espinal. Esta cirugía se puede clasificar de acuerdo con la propiedad endoscópica: endoscópica percutánea, micro endoscópica y endoscópica biportal. También se puede clasificar según el abordaje: transforaminal, interlaminar, anterior, posterior y caudal. Teóricamente, cada técnica se puede aplicar en columna lumbar, cervical y torácica. Las diversas técnicas de cirugía endoscópica de la columna vertebral deben realizarse de manera adecuada según la etiología, el nivel y la zona de la patología. El uso de tecnología endoscópica en cirugía de columna puede ofrecer un abordaje mínimamente invasivo, por lo que puede reducir la gravedad del dolor posoperatorio y mejorar la satisfacción del paciente en comparación con la disectomía abierta convencional. También puede proporcionar una buena visualización selectiva de la lesión. Con el tiempo, se espera que esta cirugía se convierta en el estándar de oro para la cirugía de columna6.
La estenosis espinal y la hernia de disco intervertebral son patologías frecuentes en las cuales está indicada la cirugía mínimamente invasiva de columna. El término “estenosis espinal” puede referirse al estrechamiento del canal espinal central, estrechamiento del receso lateral o estrechamiento del foramen neural en la columna vertebral7, debido a cambios degenerativos, incluyendo discos intervertebrales abultados, osteofitos de las articulaciones fascetarias artríticas y engrosamiento del ligamento amarillo con la consiguiente compresión de las raíces nerviosas y la médula espinal, provocando dolor, calambres, debilidad o entumecimiento en las zonas inervadas por los nervios afectados8. Se registra una prevalencia de 1 de cada 1000 personas mayores de 65 años y 5 de cada 1000 personas mayores de 50 años con síntomas de estenosis espinal7. La población en riesgo de estenosis espinal en el Ecuador es de 2’467.689 habitantes según los datos del último censo5 y para Latinoamérica aproximadamente 104’961.740 si extrapolamos los datos de Ecuador. La estenosis espinal lumbar es el principal diagnóstico preoperatorio en adultos mayores de 65 años que se someten a cirugía de columna. La incidencia del atrapamiento nervioso lateral es del 8-11%. El 35% de personas que son asintomáticas entre los 20-39 años de edad muestran abultamiento del disco vertebral. Los estudios de tomografía computarizada y resonancia magnética en pacientes asintomáticos menores de 40 años de edad demuestran una prevalencia del 4-28% de estenosis espinal. Además, la mayoría de personas mayores de 60 años tienen cierto grado de estenosis espinal. Debido a que la mayoría de los pacientes con estenosis espinal leve son asintomáticas, la frecuencia absoluta solo se puede estimar9.
El tratamiento de la estenosis espinal tiene como objetivo el alivio sintomático y la prevención de secuelas neurológicas. Las medidas conservadoras como terapia farmacológica y fisioterapia brindan un alivio temporal. Sin embargo, hay pocos estudios que comparen el tratamiento conservador y quirúrgico. Se recomienda la cirugía cuando hay radiculopatía significativa, mielopatía, claudicación neurógena o dolor incapacitante. El tratamiento tardío mediante descompresión no siempre revierte el déficit neurológico9. Las pautas de la North American Spine Society (NASS) sugieren el uso de cirugía descompresiva como un medio para mejorar los resultados no solo en pacientes con síntomas graves de estenosis espinal, sino también en aquellos con síntomas moderados9. La cirugía de estenosis espinal ha evolucionado desde hace 70 años en que Mixter y Barr describieron la técnica. Desde hace 40 años Yasarguil y Caspar la modificaron con el uso de la microscopía conservando el uso de una incisión medial seguida de la esqueletización de las vértebras al apartar el tejido muscular del canal vertebral10.
Aunque el microscopio permitió la laminectomía sin retirar la apófisis espinosa ni los ligamentos interespinoso y supraespinoso, esta cirugía ha continuado siendo muy agresiva con compromiso y daño colateral importante de los tejidos. La cirugía abierta de la estenosis espinal lumbar (LSS) ha sido una práctica establecida durante décadas y, recientemente, varias opciones de cirugía mínimamente invasiva han ampliado las opciones de tratamiento disponibles. Lo más significativo es que estas opciones mínimamente invasivas están respaldadas por ensayos prospectivos y aleatorizados11. La hernia de disco intervertebral representa una proporción significativa de pacientes sometidos a cirugía de columna. El disco intervertebral consta de un núcleo pulposo y un anillo fibroso. El núcleo pulposo contiene colágeno y proteoglicanos que facilitan la retención de agua creando presión hidrostática para resistir la compresión axial de la columna. El anillo fibroso contiene colágeno tipo II y mantiene el núcleo pulposo dentro del centro del disco12. La hernia de disco ocurre cuando el núcleo pulposo protruye a través del anillo fibroso del disco intervertebral, según su gravedad puede causar dolor dorsal y / o radiculopatía13. El dolor lumbar (lumbalgia) y el dolor lumbar irradiado a los miembros inferiores (lumbociatalgia) son entidades muy prevalentes en los países industrializados, de manera que al menos el 30% de la población lo padece alguna vez a lo largo de su vida. Este tipo de dolor puede tener múltiples orígenes, siendo la presencia de una hernia discal lumbar la causa en alrededor del 85% de los casos14. La técnica quirúrgica convencional para las hernias de disco es la discectomía abierta. Sin embargo, las secuelas considerables relacionadas con el trauma quirúrgico y el largo tiempo de recuperación han sido los principales problemas de este tipo de cirugía. Por esa razón, la necesidad de una cirugía de columna mínimamente invasiva está creciendo a medida que el envejecimiento de la población en muchos países aumenta drásticamente y en la actualidad se le da más importancia a la calidad de vida. Las ventajas de la cirugía endoscópica de columna son las siguientes: una incisión cutánea pequeña, no requiere retracción muscular, evita la extracción excesiva de hueso, hay mínima manipulación neural, hay mínima pérdida de sangre, menor tiempo operatorio y retorno temprano a las actividades cotidianas. Dado el desarrollo técnico de la cirugía endoscópica de la columna, incluido el diseño óptico, los instrumentos quirúrgicos y el abordaje quirúrgico específico, su aplicación clínica se volvió práctica y estandarizada15.
La cirugía mínimamente invasiva mediante la colocación de dilatadores tubulares se ha perfilado como la gran alternativa, ya que a través de una mínima incisión de 2,5 centímetros se accede directamente el espacio intervertebral que requiere intervención quirúrgica e, incluso, desde un mismo puerto se puede abordar dos segmentos vecinos y bilateralmente los dos forámenes. Estas modificaciones en la técnica conllevan a una reducción importante del volumen de sangrado, el tiempo de hospitalización y el tiempo de recuperación. Es así como la cirugía mínimamente invasiva repercute en la reducción de complicaciones inherentes a las grandes cirugías con prolongados períodos de hospitalización, como son: infecciones, neumonía, embolia pulmonar, y tromboembolia en extremidades1,16. Además, el uso de técnicas mínimamente invasivas asistidas por endoscopía permite reducir la irritación de la raíz nerviosa4.
La cirugía mínimamente invasiva para columna debe considerar la necesidad de tratar a fragmentos óseos como los osteofitos, fragmentos de disco que hayan migrado, la resección de aquellos fragmentos de disco que se hayan fibrosado, y la resección del ligamento amarillo hipertrófico. Otras técnicas como la quimonucleolisis, la discectomía por láser, la nuclectomía, y otras técnicas mínimamente invasivas como las descritas tampoco son efectivas ya que sus resultados son inferiores a las técnicas abiertas convencionales con heridas amplias2. Concomitantemente al uso de cirugía endoscópicamente asistida de columna espinal (CEACE), la utilización del monitoreo neurofisiológico transoperatorio disminuye el riesgo de daño radicular transoperatorio4.
La complicación de la CEACE más frecuente es la fístula de LCR, sin embargo, su incidencia no es mayor a otras técnicas como la CMMI17. La CEACE se usa para procedimientos de discectomía en hernia de disco y para descompresión mielo-radicular en caso de canal espinal estenótico18,19. Comparada con las técnicas de cirugía abierta, la CEACE ha demostrado ser una técnica segura20 con el valor agregado de que produce menor irritación de la raíz del nervio, menos manipuleo mecánico, y menos lesión al tejido16. Es así que la cirugía mínimamente invasiva endoscópica repercute igualmente en la reducción de complicaciones inherentes a las grandes cirugías con largos periodos de hospitalización como son infecciones, neumonía, embolia pulmonar, tromboembolia en extremidades10,21.
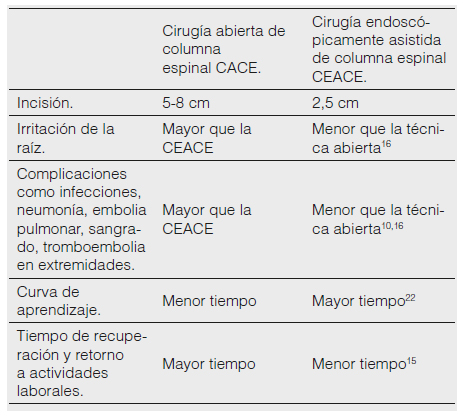
En contraparte la CEACE tiene una curva de aprendizaje más larga que la técnica abierta CACE, el tiempo operatorio suele ser mayor que con los procedimientos abiertos pero en manos de un cirujano entrenado la MEC exhibe una notoria ventaja (Tabla 1).
Cuando la CEACE está contraindicada sigue estando vigente realizar la cirugía abierta, las contraindicaciones para la CEACE son:
Tabla 1. Ventajas y desventajas de la cirugía endoscópicamente asistida de columna espinal CEACE vs. cirugía abierta de columna espinal CACE.
Conclusión
La cirugía endoscópicamente asistida de columna espinal (CEACE) es una técnica mínimamente invasiva que presenta un bajo riesgo de complicaciones, tiene excelentes resultados y un costo menor frente a la cirugía abierta de columna. Además, permite un menor tiempo de hospitalización, menor manipulación de tejidos blandos, menor volumen de sangrado, menor tasa de infección del sitio quirúrgico, mejor estética de la herida y deambulación temprana. Adicionalmente, reduce el tiempo de ausentismo laboral, y debido a su tecnología reduce el riesgo de lesiones de columna en el contexto de salud ocupacional en el equipo de cirujanos. Debido a esto, es una excelente alternativa para resolver patología degenerativa de columna.
Contribución de los autores
LJ: Concepción y diseño del trabajo, recolección/obtención de resultados, análisis e interpretación de datos, redacción del manuscrito, revisión crítica del manuscrito, aprobación de su versión final, aporte de pacientes o material de estudio, asesoría estadística.
LM: Concepción y diseño del trabajo, recolección/obtención de resultados, análisis e interpretación de datos, redacción del manuscrito.
Conflicto de intereses
Los autores declararon no tener ningún conflicto de interés personal, financiero, intelectual, económico y de interés corporativo con el Hospital Metropolitano y los miembros de la revista MetroCiencia.
Financiación
El financiamiento para la realización de la presente investigación fue asumido por los autores.
REFERENCIAS BIBLIOGRÁFICAS
Lasso Fernández de Córdova JF, Lasso Cisneros MP. Cirugía mínimamente invasiva de columna espinal mediante técnicas neuroendoscópicas: estudio retrospectivo de 5 años. Metro Ciencia [Internet]. 30 de septiembre de 2021; 29(3):24-31. https://doi.org/10.47464/MetroCiencia/vol29/3/2021/24-31